Cos’è la micosi dell’unghia?
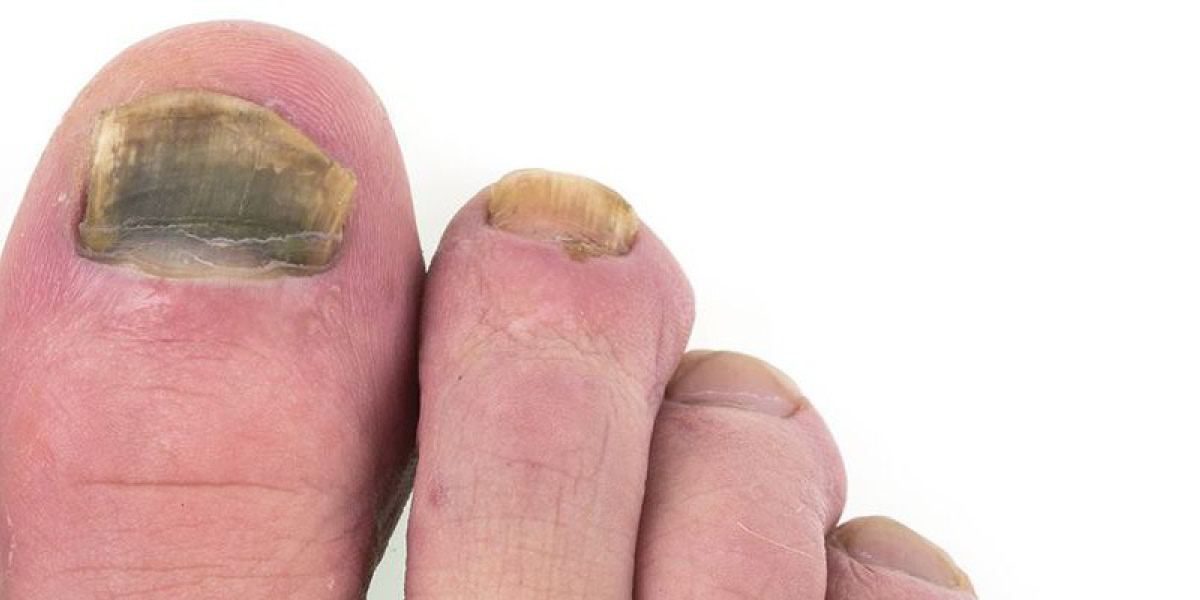
L’onicomicosi è una infezione fungina dell’apparato ungueale. Può localizzarsi superficialmente all’unghia, ai tessuti sub-ungueali e diffondersi fino ad invaderne la matrice.
I miceti, più frequentemente causa di onicomicosi, sono i dermatofiti, e fra questi soprattutto il Trichophyton rubrum.
Nelle onicomicosi si osserva uno scollamento dell’unghia dal letto ungueale (onicolisi) ed una ipercheratosi reattiva subungueale con ispessimento della lamina. Nella lamina ungueale si osservano canali e ampie lacune fino all’onicomalacia.
La trasmissione dell’infezione avviene principalmente attraverso le squame parassitate rilasciate da soggetti portatori di infezioni o da auto infezione da tinea pedis. È stato infatti dimostrato che i dermatofiti sopravvivono molto a lungo sulle squame parassitate rilasciate su indumenti e nelle scarpe. Tuttavia la prevalenza di onicomicosi aumenta sensibilmente con l’età.
Le onicomicosi sono molto rare nel bambino, infrequenti negli adolescenti e nei giovani adulti, molto frequenti nell’anziano.
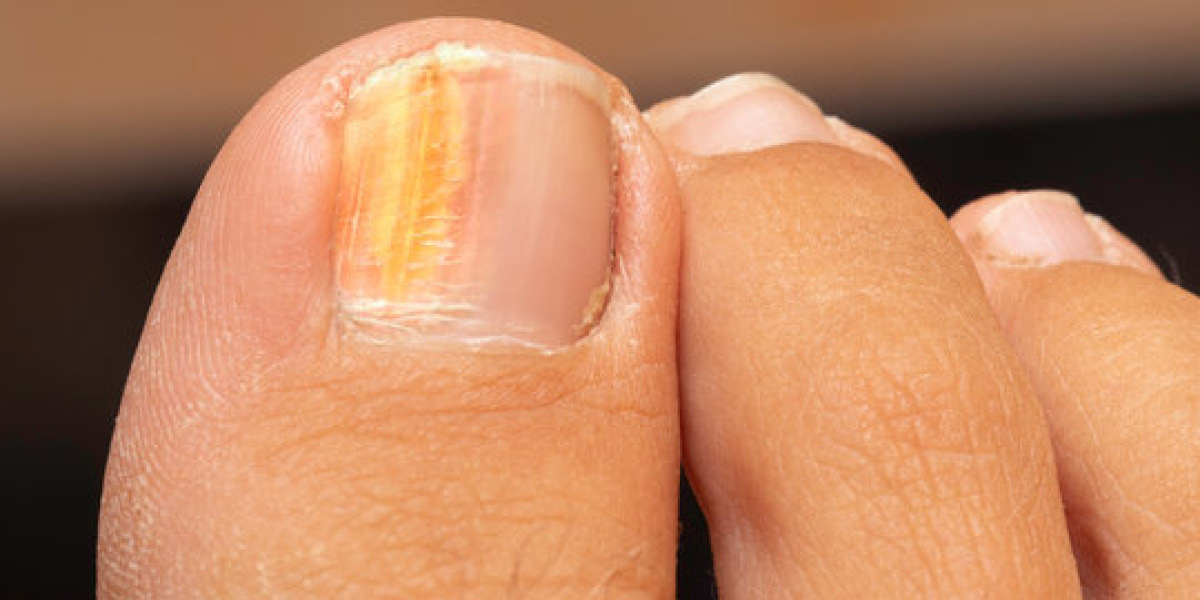
Quali sono i fattori predisponenti della micosi dell’unghia?
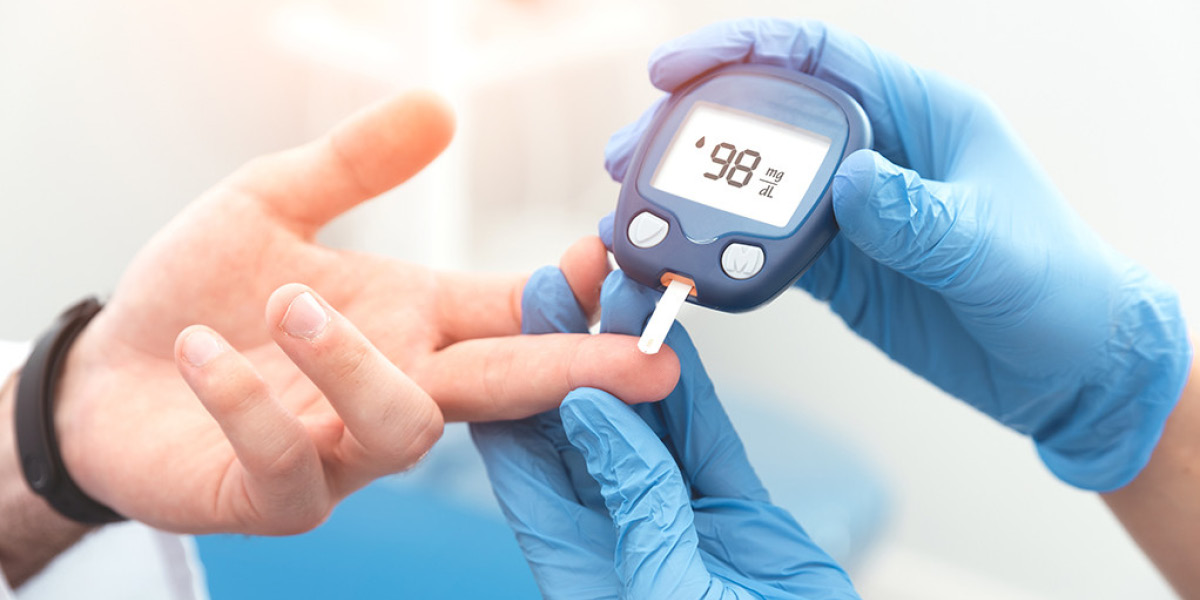
I fattori predisponenti delle onicomicosi possono essere locali: onicodistrofie traumatiche, cheratodermie palmo-plantari, insufficienza vascolare periferica e sistemici: diabete e immunodeficienze.
I fattori predisponenti delle onicomicosi possono essere locali: onicodistrofie traumatiche, cheratodermie palmo-plantari, insufficienza vascolare periferica e sistemici: diabete e immunodeficienze.
Conosci le cause della micosi dell’unghia?
Vi sono due gruppi principali di funghi: i funghi filamentosi, o muffe dove le cellule fungine sono unite insieme a formare filamenti, denominati ife, che si ramificano in modo da formare una massa intrecciata, il micelio, ove il fungo produce le sue spore.
I lieviti, al contrario dei funghi, sono in prevalenza unicellulari e presentano di solito cellule ovali. Queste cellule si riproducono mediante un processo denominato gemmazione. In alcuni lieviti le cellule in gemmazione subiscono un processo di allungamento e rimangono collegate in catene che formano il cosiddetto pseudomicelio (o pseudoife).
Alcuni lieviti danno origine a un vero e proprio micelio indistinguibile da quello prodotto dai funghi filamentosi. Alcuni funghi sono dimorfi e in grado di accrescersi in forma sia di funghi sia di lievito. Il tipo di crescita che mettono in atto è determinato dalle condizioni ambientali. Numerosi funghi patogeni per l’uomo sono dimorfi.
I funghi filamentosi rappresentano i più comuni patogeni della pelle e delle unghie.
Sebbene vi siano oltre venti specie di dermatofiti, solo tre specie provoca-no regolarmente infezioni e sono in grado di attaccare e digerire la cheratina (Trichophyton rubrum, Trichophyton mentagrophytes, Epidermophyton floc- cosum); una proprietà questa che risulta fondamentale in relazione alla loro capacità di infettare l’uomo. La cheratina è una proteina fibrosa specialmente diffusa sia nelle parti di rivestimento che di protezione come epidermide, unghie, peli, ecc.
Nella lamina ungueale, come già detto, si osservano canali e ampie lacune: questi canali sono spesso considerevolmente più ampi delle ife contenute al loro interno, ciò induce a ipotizzare un’attività proteolitica enzimatica extracellulare, sebbene sia risultato difficile isolare specifici enzimi cheratolitici dagli estratti di dermatofiti. E’ quindi probabile che avvenga una distruzione della cheratina meccanica ed enzimatica. Sebbene sia possibile dimostrare una risposta immunitaria ai dermatofiti, tanto umorale quanto cellulo-mediata, e accade anche che numerose infezioni dermatofitiche della cute si risolvano spontaneamente, è comunque difficile che lo stesso accada per un’infezione dermatofitica delle unghie se non accompagnata da un rapido rinnovamento ungueale.
Miceti responsabili:
Per le unghie la maggior parte delle infezioni dermatofitiche, circa l’85%, sono causate da Trichophyton rubrum mentre il Trichophyton mentagrophytes si reperisce nel 12% circa dei casi e l’Epidermophyton floccosum nel 2-3%. Occasionalmente si osservano infezioni miste e anche, in rare occasioni, delle infezioni causate da altre specie di dermatofiti. La preponderanza del Trichophyton rubrum nelle micosi dermatofitiche riflette con probabilità la natura persistente delle infezioni cutanee dovute a questa specie, la relativa resistenza al trattamento ed anche il fatto che il Trichophyton rubrum ha una maggiore capacità, rispetto ad altre specie, di invadere la cheratina umana. L’onicopatia micotica di norma non coinvolge le unghie in modo uniforme o simmetrico e frequentemente interessa solo una o due unghie se non in casi di soggetti immunodepressi, anziani o con patologie croniche (dismetaboliche o vasculopatie).
Le infezioni provocate da lieviti sono principalmente causate da specie di Candida e in particolare da Candida albicans. Questi patogeni sono commensali comuni della cute e degli annessi. Variano le valutazioni in proposito, ma si ritiene che i lieviti rappresentano la seconda più comune causa di infezione alle unghie nella popolazione e la causa più frequente nei diabetici.

Quale è la diagnosi per la micosi dell’unghia?
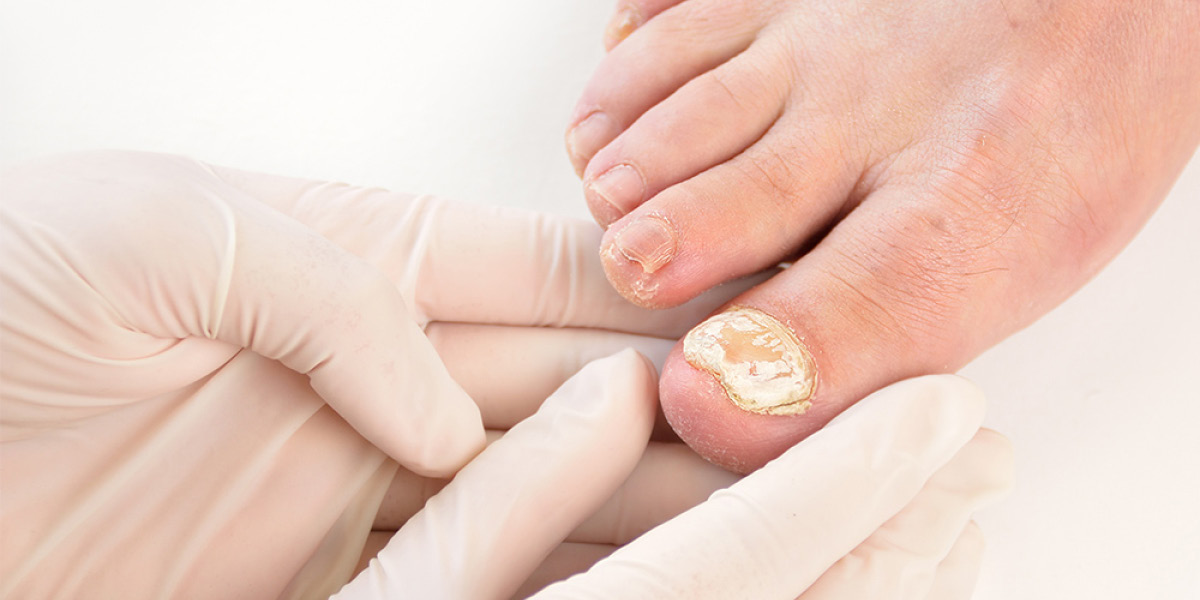
La diagnosi di micosi ungueale è prevalentemente clinica. L’esame obiettivo deve ricercare 3 segni:
1) onicolisi;
2) sfaldamento ungueale e/o cambiamento di colore;
3) ipercheratosi subungueale di natura reattiva.
In un’onicomicosi sono sempre presenti tutti e tre i segni. Si deve fare diagnosi differenziale con i conflitti fra dita e scarpa per deficit biomeccanici (sindrome pro- natoria, supinatoria, insufficienza sul piano sagittale), con scollamenti ungueali ed ipercheratosi subungueali o periungueali microtraumatici spesso simmetrici (presenti sui due piedi sulle stesse unghie).
Si deve fare diagnosi differenziale con altre patologie di interesse dermatologico psicosomatico e di interesse reumatologico (se la patologia ungueale si presenta non simmetricamente su più unghie o su tutte).
L’esame obiettivo e la diagnosi clinica poi possono essere accompagnati dalla osservazione sotto la luce di Wood e dalla ricerca dell’agente eziologico attraverso: – esame microscopico (con materiale istologico sciolto in soluzione di KOH al 10%-30%)
L’ esame colturale (con prelievo quanto più abbondante possibile preso quanto più prossimalmente possibile). Le affezioni delle unghie possono coinvolgere tanto la lamina ungueale quanto i tessuti perionichiali o entrambe le formazioni. Le alterazioni che interessano la lamina ungueale possono mutare la configurazione dell’unghia, modificare la superficie e portare a alterazioni cromatiche.
I più comuni segni, spesso confusi con un’infezione fungina, sono:
- rilievi longitudinali o trasversali,
- ispessimento dell’unghia,
- alterazioni del colore,
- infiammazione circostante il solco,
- puntinatura,
- onicolisi.
Questi segni possono essere dovuti, più frequentemente, a traumatismi e microtraumatismi, malattie reumatiche, disturbi circolatori periferici se non accompagnati dai 3 segni prima descritti contemporaneamente presenti.
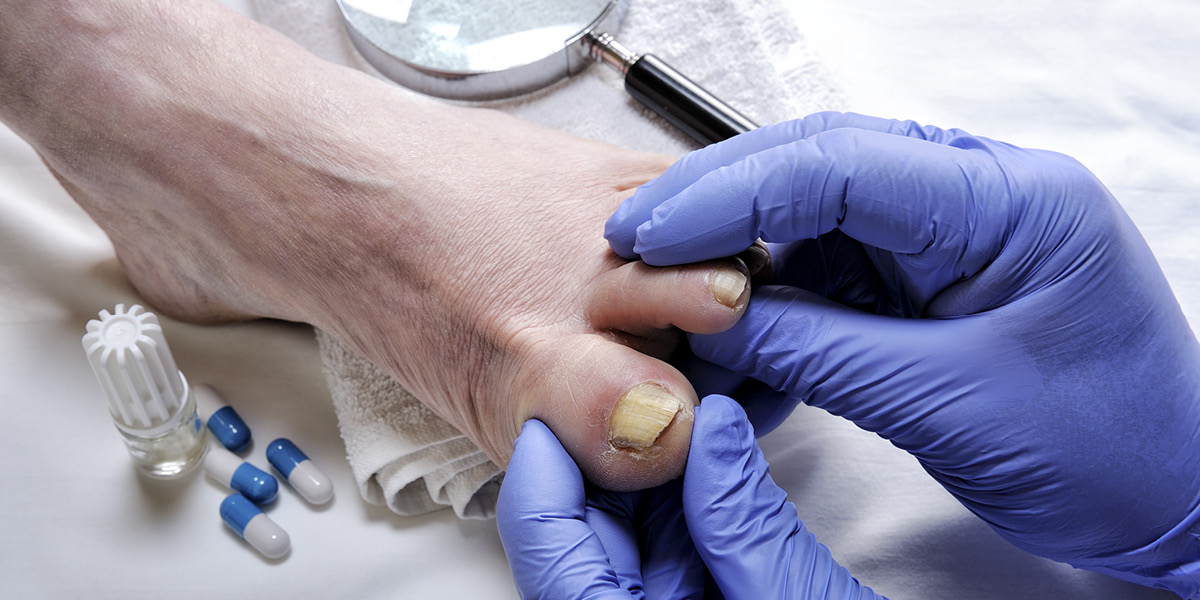
La British Association of Dermatologists identifica 5 tipologie di onicomicosi più comunemente riscontrate nella pratica clinica ed inserite all’interno delle scale di valutazione validate per l’onicomicosi. Queste sono:
1) Onicomicosi Subunguale Distale Laterale (OSDL) che colpisce l’estremità distale e la porzione laterale dell’unghia costituendo il tipo più comune di distrofia ungueale fungina (penetrazione anteriore del patogeno).
2) Onicomicosi Superficiale Bianca (OSB): è osservabile in uno specifico tipo di infezione dermatofitica causata da Trichophyton mentagrophytes, ed è relativamente meno frequente.
3) Onicomicosi Subungueale Prossimale (OSP): ha origine dall’area prossimale dell’unghia ed è di solito secondaria a una paronichia che diventa cronica per sovrapposizione di un’infezione micotica.
4) Onicomicosi Distrofica Totale (ODT): l’intera lamina viene attaccata e distrutta e può essere conseguente ad uno qualsiasi dei tre precedenti tipi.
5) Endonyx: Il micete penetra immediatamente la cheratina della lamina ungueale senza invadere il letto ungueale. La lamina risulta bianca in assenza di onicolisi e ipercheratosi.
Varia l’aspetto clinico di questi quadri infettivi e variano anche le alterazioni delle unghie. Nell’Onicomicosi Subungueale Distale e Laterale (OSDL) il fungo attacca di solito l’unghia partendo dalla superficie inferiore distale e laterale, sebbene sia anche possibile un’invasione diretta della lamina ungueale. Il fungo produce enzimi proteolitici che consentono una lenta digestione della cheratina dell’unghia. In fase iniziale l’unghia si stacca dal proprio letto (onicolisi) virando così a un colore opaco bianco cremoso. Si sviluppa successivamente un’ipercheratosi reattiva sulla superficie inferiore dell’unghia, che porta ad un ispessimento che si estenderà infine all’intero spessore della lamina ungueale.
Con il proseguire dell’infezione, il letto ungueale risponde all’insulto patologico con un meccanismo di accumulo cellulare, elevazione dell’unghia, sfaldamento e discromia. L’accumulo di detriti al di sotto dell’unghia sostiene la crescita di funghi e microrganismi. Dopo l’invasione del letto ungueale, il fungo penetra nella placca ungueale provocandone la distruzione (onicomalacia).
Nella Onicomicosi Superficiale Bianca (OSB), che si associa a una infezione da Trichophyton mentagrophytes, la lamina ungueale assume un colore bianco (pseudoleuconichia). Questa affezione colpisce più spesso le unghie dei piedi, ma in questo caso è meno chiara la via d’ingresso. In questa forma, la placca ungueale presenta sulla sua superficie delle chiazze opache, bianche ben delimitate. Il microrganismo invade il versante superficiale, dorsale della placca ungueale. Queste chiazze di crescita fungina localizzata, possono diffondersi, arrivando ad invadere tutta la superficie dell’unghia fino al letto. Il colorito dell’unghia può virare al bruno, mentre la superficie diventa rugosa.
L’Onicomicosi Prossimale Subunguale (OSP) dipende dal fatto che la cuticola dell’eponichio si stacca dalla lamina ungueale per trattamenti inadeguati e traumatici o per un trauma, e consente il passaggio al di sotto dei patogeni infettanti. E’ possibile classificare vari tipi di infezione, ma comunque una diagnosi clinica dovrebbe essere sostenuta da una conferma di laboratorio se la terapia medica prescritta è sistemica.
Non si dovrebbe iniziare un trattamento sistemico prima della conferma di un’infezione, dato che una terapia deve essere continuata sino ad una risoluzione che può richiedere diversi mesi di trattamento sistemico (almeno 3 fino a 6 o 12 mesi) con pesanti effetti collaterali.
Nel sospetto di un’infezione ungueale, si può giungere ad una conferma anche esaminando un campione al microscopio ottico. A tal fine, con una abrasione dell’unghia e del tessuto subungueale, si ricava una polvere che successivamente si bagna con una goccia di soluzione di idrossido di potassio al 10%-30% per dissolvere la cheratina. In tal modo le ife sono ben osservabili all’esame microscopico.
Una diagnosi differenziale comunque è fondamentalmente clinica: infatti le onicolisi pseudo micotiche possono essere di origine micro traumatica per conflitto o contatto fra le dita, soprattutto se appaiono simmetriche fra le unghie dei due piedi o fra le unghie dello stesso piede (causa spesso di deficit biomeccanici).
Sebbene i dermatofiti siano la causa più comune di OSDL (Onicomicosi Subungueale Distale e Laterale), OSB (Onicomicosi Superficiale Bianca) e ODT (Onicomicosi Distrofica Totale) esistono peraltro numerosi altri svariati funghi filamentosi saprofiti; sarà quindi opportuno prenderli in considerazione dato che costituiscono il 5% di tutte le onicomicosi.
Le specie di Candida tendono a infettare le unghie secondo una delle seguenti due modalità: affezione ungueale distale e paronichia prossimale. Più raramente la Candida può provocare una distrofia totale dell’unghia. Nell’affezione ungueale distale, la Candida produce onicolisi e ipercheratosi sub ungueale assai simile alle alterazioni prodotte dai dermatofiti. L’infezione da Candida della porzione distale dell’unghia produce una deformazione a cucchiaio dell’unghia o una sua involuzione, che non si riscontra nelle dermatofitosi.
La Candida albicans è il patogeno prevalente nella paronichia cronica: causa un’infiammazione cronica che può invadere l’area germinativa fino ad alterare la lamina ungueale. E’ in discussione l’ipotesi che il patogeno abbia origine dall’intestino del paziente (origine endogena).
Diagnosi differenziale: psoriasi, dermatite da contatto, onicolisi idiopatica, onicodistrofia traumatica, sindrome delle unghie gialle.
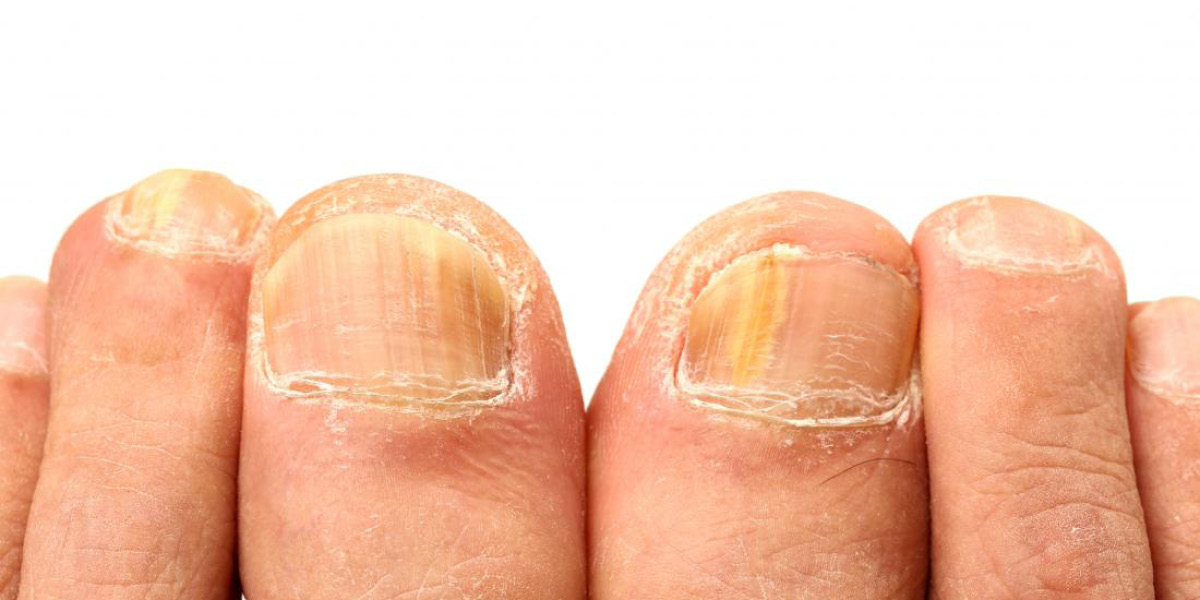
Come viene effettuato l’esame micologico?
In base alle manifestazioni cliniche, il prelievo per l’esame micologico viene effettuato in diverse modalità, ovvero:
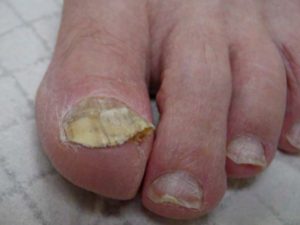
Onicomicosi subungueale distale e laterale (OSDL)
Raccogliere il campione dopo rimozione della lamina scollata, grattare la parte dell’unghia e dell’iponichio a contatto con la porzione sana.
Onicomicosi bianca superficiale (OSB)
Grattare le zone biancastre dello strato dorsale della lamina ungueale.

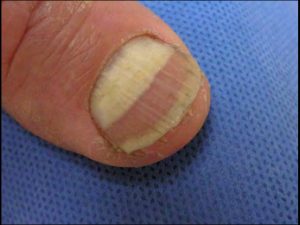
Onicomicosi subungueale prossimale (OSP)
Prelievo complicato perchè bisogna raggiungere la porzione ventrale della lamina che solitamente non è scollata.
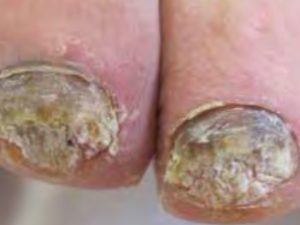
Onicomicosi distrofica totate (ODT)
E’ sufficiente asportare una qualsiasi porzione di lamina essendo questa solitamente tutta parassitata.
PRELIEVO:
L’attendibilità del risultato dell’esame micologico dipende dalla corretta esecuzione del prelievo. I miceti vivi e vitali si localizzano in sedi diverse a seconda del tipo di parassitamento ungueale. Il paziente non deve aver effettuato alcuna terapia antifungina locale.
Prima di procedere col prelievo del campione è necessario detergere l’area con alcool etilico al 70%
INDAGINE – Esame microscopico diretto
Il campione prelevato deve essere conservato in un contenitore sterile e in breve tempo deve essere inviato al laboratorio perchè l’eccesso di umidità che si potrebbe formare all’interno puo’ favorire la crescita di funghi contaminanti.
Gli elementi miceliali eventualmente presenti nel campione raccolto possono essere osservati al microscopio ottico solo dopo trattamento con sostanza chiarificante:
- KOH 10-40% in soluzione acquosa • NaOH 10-20% in soluzione acquosa
Il tempo di azione della sostanza chiarificante va da 30 minuti ad alcune ore ed il risultato è la stratificazione in monostrato delle cellule, il preparato viene poi osservato al microscopio ottico a 10X, per ricercare gli elementi miceliali, e 40X per confermare la loro presenza.
REFERTAZIONE
La refertazione dell’esame microscopico diretto richiede poco tempo a differenza degli altri test diagnostici che richiedono giorni. Gli elementi miceliali che si osservano al microscopio ottico, in un campione positivo sono ife, pseudoife e spore.
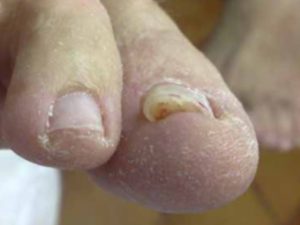
Onicomicosi da dermatofiti (T.rubrum e mentagrophytes, E. floccosum): ife settate di diametro uniforme scarsamente ramificate e spore.
Onicomicosi da non dermatofiti (Scopulariopsis brevicaulis, Acremonium, Aspergillus, Fusarium)
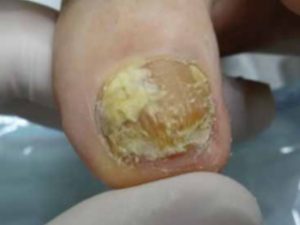
Quale è il trattamento podologico della micosi dell’unghia?
Le onicomicosi necessitano di un trattamento farmacologico sistemico o locale, ed il podologo dell’F-Medical Group di Frosinone ha un ruolo primario in entrambi. Infatti nel trattamento sistemico, l’agente patogeno viene affrontato attraverso un farmaco che giunge sul sito tramite il flusso ematico, ma l’unghia è di dimensioni abnormi, e deve essere trattata per evitare traumi da compressione con le scarpe.
Il trattamento prevede l’abrasione meccanica e la rimozione dei detriti dalla placca ungueale ispessita con micromotore e fresa, la pulizia dei tessuti necrotici subungueali e l’adeguato taglio. Nel caso di un trattamento farmacologico locale l’intervento podologico di riduzione ed asportazione dell’unghia in eccesso risulta propedeutico all’applicazione corretta del farmaco locale, perché altrimenti lo stesso non potrebbe superare lo sbarramento invalicabile di un’unghia e ipercheratosi subungueale che proteggerebbero le ife. Solitamente al farmaco topico viene prescritta l’uso di crema cheratolitica a base di Urea al 30-50% con impacchi locali non occlusivi, per garantire una maggiore efficacia del trattamento. Spesso il semplice taglio dell’unghia e l’asportazione dei detriti può alleviare il dolore ed i disturbi tanto da non giustificare il trattamento farmacologico, nei casi in cui sia difficile una restitutio ad integrum.
Il trattamento più aggressivo è quello sistemico per via orale per un minimo di 3/6 mesi.
Si devono informare i pazienti che il farmaco va assunto in concomitanza di alimenti grassi, come il latte, perché la dieta lipidica sembra favorirne l’assorbimento. Anche con questo trattamento si va frequentemente incontro ad insuccesso. La somministrazione di qualsiasi farmaco per il trattamento dell’onicomicosi, sia esso topico, orale o parenterale, richiede una franca discussione con il paziente sugli effetti collaterali, tra i quali si menzionano l’ipersensibilità, la tossicità epatica, i disturbi gastrointestinali e cardiovascolari. Questi farmaci sono controindicati in gravidanza per i loro effetti teratogenici. Specialmente in pazienti anziani affetti da disfunzione epatica, sono stati descritti effetti epatotossici. Tra gli altri effetti collaterali si citano nausea e vomito, prurito, dolore addominale e disfunzione epatica di origine idiosincrasica. Un’evenienza piuttosto insolita è rappresentata dall’innalzamento del livello degli enzimi epatici.
Il trattamento locale prevede necessariamente l’abrasione meccanica e la rimozione dei detriti dalla placca ungueale ispessita. In tal modo si possono ottenere dei risultati percentualmente analoghi al trattamento per via sistemica. Dopo l’asportazione podologica dell’unghia infetta, la compliance dei pazienti si è rivelata il fattore critico nella determinazione del risultato. E’ infatti necessario costantemente l’applicazione del farmaco per via locale (secondo posologia e tempi di somministrazione) e della crema all’Urea 30-50% ogni giorno, il controllo podologico (ogni 1/2 mesi).
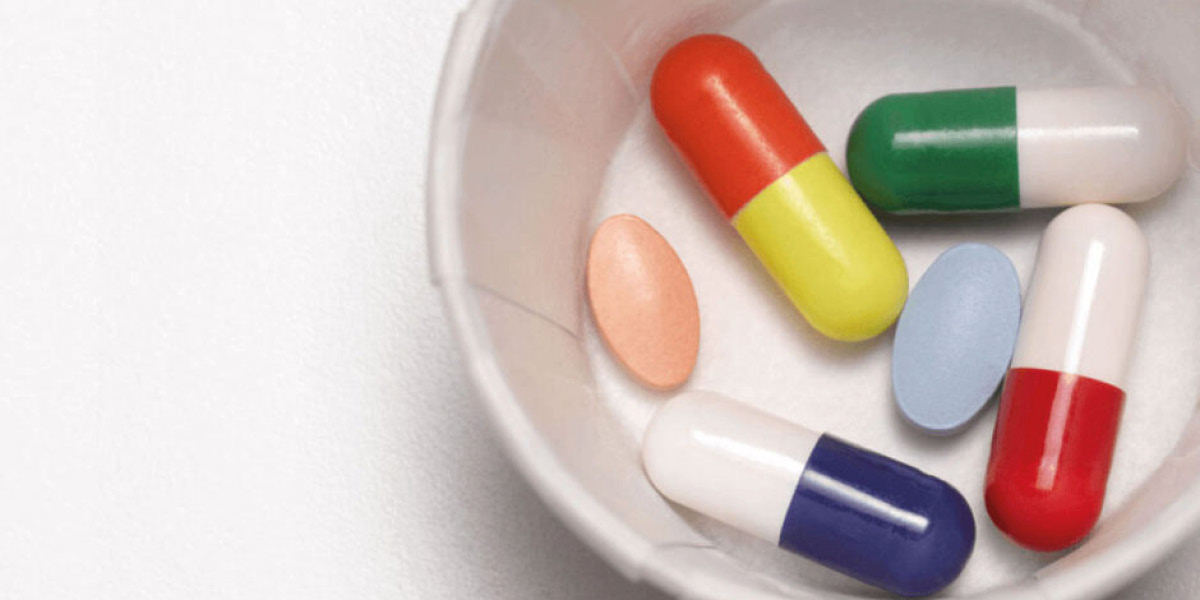
Trattamento della micosi dell’unghia: sai cos’è la fototerapia con il laser?
Le caratteristiche del Laser rendono questo strumento tanto potente da poter tranciare lamiere d’acciaio o tanto delicato da trattare e risolvere una sindrome infiammatoria cronica sul muscolo di un atleta.
COSA E’ IL LASER?
L.A.S.E.R.
Light Amplification by Stimulated Emission of Radiation
Amplificazione della luce mediante emissione stimolata di radiazioni.
Caratteristiche del LASER:
- Monocromaticità: singola lunghezza d’onda
- Coerenza: fronte d’onda costante nel tempo (onde luminose in fase)
- Unidirezionalità: assente divergenza del fascio d’onda
- Alta Luminanza: grande “potenza” che è il rapporto tra intensità luminosa emessa (nella direzione dell’osservatore) e l’area apparente della superficie emittente.
In letteratura mancano le evidenze in quanto le prove di efficacia ancora non dimostrano che il LASER sia una terapia valida. Il LASER sembra funzionare bene ma ad oggi non esistono trial comparativi di qualità, con gli attuali standard terapeutici e gli RCT che troviamo in letteratura sono di bassa qualità e reclutano un numero troppo basso di pazienti.
L’energia viene emessa con fase e direzione casuale; l’atomo in uno stato eccitato e2 passa “spontaneamente” cioè senza nessuna sollecitazione esterna in uno stato meno eccitato e2.
La radiazione Laser è una radiazione elettromagnetica non- ionizzata che cede energia ai tessuti tramite processi fisici che regolano:
- la cessione di energia da parte dell’apparecchio;
- la risposta biologica del tessuto.
L’intensità della reazione biologica dipenderà:
- dalla sorgente LASER;
- dalle caratteristiche del tessuto.
Tra i fattori che permettono la penetrazione nei tessuti umani di una luce LASER la lunghezza d’onda e la potenza di picco sono fondamentali. A pari lunghezza d’onda, la potenza di picco è il fattore determinante allo scopo di arrivare in profondità. Utilizzare un LASER con alte potenze di picco è quindi indispensabile per raggiungere gli strati profondi.
LASER e tessuti biologici.
Quando una radiazione LASER colpisce un tessuto avvengono due fenomeni:
- Una parte viene riflessa
- Una parte viene trasmessa
Di quella che viene trasmessa:
- una parte cede energia al tessuto;
- una parte perde direzionalità e diffonde (effetto scattering)
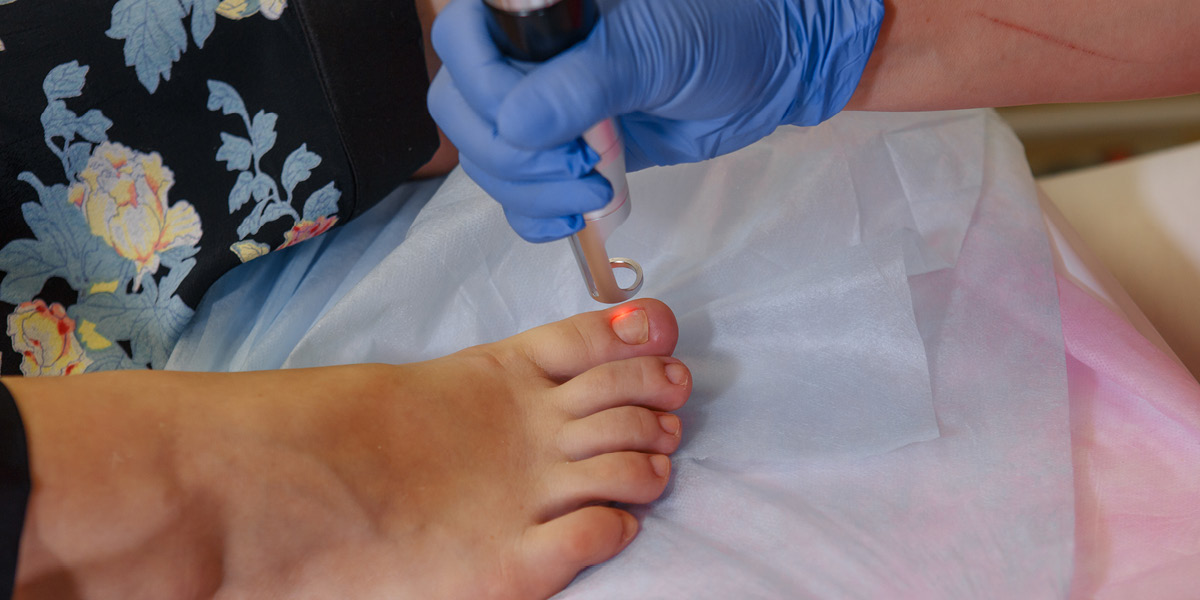
Cos’è il trattamento per la micosi dell’unghia con laserterapia?
La terapia LASER è un trattamento non-farmacologico dell’onicomicosi, approvato dalla FDA statunitense ed effettuabile presso l’F-Medical Group di Frosinone. Il sistema LASER più recensito a livello bibliografico è il Laser Neodimio-ittrinio, a breve impulso, 300-650 ms e la maggior parte dei sistemi sono 1064 nm.
Da una analisi dei risultati riportati dai vari autori, emerge come questi studi abbiano la più ampia gamma di efficacia, con tassi di guarigione micologica decisamente interessanti.
In particolare nel trattamento delle infezioni micotiche ungueali, il LASER è usato come mezzo per aumentare la temperatura locale e distruggere le ife.
Trattamento
Si effettuano due sedute di trattamento con LASER a distanza di 7 giorni, ripetute eventualmente a distanza di due/tre mesi.
Il riscaldamento del letto ungueale avviene a circa 45°C, ed il calore sulla parte va mantenuto per almeno 40 secondi per assicurare la distruzione della flora micotica. Solitamente però questa temperatura porta fastidio e bruciore difficilmente tollerabile per i necessari 40 secondi di trattamento.
Per rendere l’effetto meno fastidioso, si preferiscono LASER che permettano di spostare il raggio attraverso un movimento costante sopra l’unghia: in tal modo però si riduce la certezza dell’effetto, visto che il risultato lo si consegue mantenendo a 45°C costanti la temperatura per almeno 40 sec, mentre muovendo il dispositivo non si ha certezza né della temperatura raggiunta sul sito né del tempo preciso di erogazione.
Durante il trattamento le aree colpite dal fascio sono di circa 10mm, in un percorso che solitamente divide l’unghia in 8-16 zone (funzione delle sue dimensioni), includendo l’iponichio e l’eponichio.
Entrando nel dettaglio delle fasi di trattamento, la procedura impone un alternarsi di passaggi verticali e orizzontali con ogni “movimento” spesso indicato dal dispositivo previo impostazione della dimensione dell’unghia da trattare. In tal modo il dispositivo tiene in considerazioni i tempi di somministrazione del raggio Laser sulla porzione ungueale affinchè l’energia erogata sia sufficiente sia in termini di tempo di esposizione sia in termini di potenza erogata (energia erogata nell’unità di tempo per unità di superficie). Tutto deve rifarsi comunque alle capacità di sopportazione del paziente: se il paziente è molto sensibile, la terapia risulta inadatta, in quanto la tolleranza al dolore indotto dal trattamento si abbassa ad ogni passaggio. Per tal motivo sono possibili pause nel trattamento di 5-10 secondi tra i vari passaggi per assicurare il comfort del paziente.
La radiazione LASER è assorbita più rapidamente e con maggiore intensità dai pazienti con carnagione scura, in cui si ha un aumento della temperatura locale più rapido ed intenso. Pertanto, sarà necessario ridurre la potenza o accelerare il movimento sull’unghia per evitare di scottare il paziente.
E’ buona norma inoltre effettuare fotografie di pretrattamento e durante i follow-up, per monitorare i miglioramenti e la crescita dell’unghia. E’ invece essenziale indossare e far indossare occhiali di sicurezza a tutte le persone presenti nella sala di trattamento, impedire l’ingresso di pazienti non protetti (p.es. con un sistema di chiusura automatica della porta all’accensione del dispositivo) e di rimuovere oggetti riflettenti.
Quali sono le controindicazioni del trattamento laser per micosi dell’unghia?
Le controindicazioni della laserterapia riguardano i tumori sospetti o conclamati ( a causa degli effetti biostimolanti che potrebbero favorire e/o accelerare la cancerogenesi) e l’ irradiazione diretta sull’utero gravido.
Possono nascere delle controindicazioni del trattamento LASER per onicomicosi in caso di:
- pazienti con neuropatia sensitiva (dalle lombalgie alle comorbidità delle sindromi dismetaboliche);
- pazienti con una sindrome infiammatoria acuta.
E’ necessariamente richiesto il feedback del paziente durante il trattamento per evitare il rischio di eventi avversi.
Non trattare sopra o vicino a tatuaggi, in prossimità di impianti metallici e rimuovere eventuali anelli. Durante la preparazione del paziente alla terapia è opportuno trattare le unghie per ridurne lo spessore perchè non superi al massimo i 2mm, effettuando anche un debridement subungueale.
E’ buona norma inoltre effettuare fotografie di pretrattamento e durante i follow-up, per monitorare i miglioramenti e la crescita dell’unghia. E’ invece essenziale indossare e far indossare occhiali di sicurezza a tutte le persone presenti nella sala di trattamento, impedire l’ingresso di pazienti non protetti (p.es. con un sistema di chiusura automatica della porta all’accensione del dispositivo) e di rimuovere oggetti riflettenti.
Il rischio è indurre una retinopatia secondaria?!
Nella valutazione preliminare è dunque importante testare la sensibilità del paziente col monofilamento di Semmes-Weinstein, per evitare che si possa scottare in assenza di un adeguato feedback sensoriale.
Dopo il trattamento l’area è infiammata e potrà esserci una sensazione persistente di calore nel letto ungueale (spesso spiacevole). Tuttavia, i pazienti possono tornare alle normali attività senza alcuna limitazione.
Il raggio Laser dunque penetra attraverso l’unghia, eroga energia che induce un aumento della temperatura locale: è questo l’unico aspetto terapeutico contro le infezioni micotiche in quanto non sono usati mezzi fotosensibilizzatori o fotoreagenti.
I parametri consigliati sono solitamente forniti dal produttore nella guida e nella plancia del dispositivo sotto forma di programmi pre-impostati, ma come sempre l’esperienza aiuta molto il clinico nella ricerca della migliore pratica e nella impostazione dei singoli parametri caso per caso.
Conclusioni
La tecnologia probabilmente è pronta per un ingresso in massa negli studi podologici. Mancano ancora delle evidenze che possano mettere a confronto la terapia fotodinamica con il LASER per accertarne l’efficacia in trial comparativi.
Già oggi esistono lavori, però sempre di qualità metodologica purtroppo ancora troppo bassa, che suggeriscono l’abbinamento di terapia fotodinamica e di LASER nei casi di onicomicosi recalcitranti e resistenti alle terapie sistemiche e locali, evidenziando un vantaggio competitivo dalla somma delle fototerapie.
In ambito pubblico infatti un LASER di tipo podologico viene impiantato con l’obbligo di dispositivi di protezione. L’ambiente viene epurato da superfici riflettenti e la porta di accesso si chiude automaticamente all’accensione del LASER per impedire a persone non autorizzate o comunque non in possesso di dispositivi di protezione (occhiali) di accedere ai locali durante la terapia.